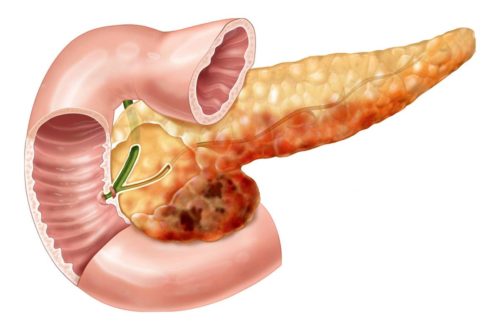
Болит поджелудочная железа лечение детей
Детский панкреатит (ДП) представляет собой воспалительный процесс, локализующийся в тканях и протоках поджелудочной железы. Патология обусловлена усилением активности собственных ферментов. Заболевание сопровождается выраженной болевой симптоматикой и повышением температуры тела. Панкреатит может принять хроническую форму.
Последствием воспалительного процесса будут потеря веса, отсутствие аппетита, регулярная диарея и астеновегетативный синдром. При ранней диагностике прогнозы для ребенка благоприятны, но осложнения могут стать причиной опасных болезней, некоторые из которых не совместимы с жизнью.
1. Что такое детский панкреатит?
Панкреатит — это воспалительно-дистрофическое поражение поджелудочной железы. Отличительной особенностью заболевания в детском возрасте является слабо выраженная симптоматика, которая напоминает другие болезни пищеварительного тракта. Развивается патология на фоне активного воздействия ферментов поджелудочной железы (происходит своеобразное саморазрушение органа).
Провоцирующие факторы включают в себя погрешности в питании, некоторые хронические болезни пищеварительного тракта и последствия инфекционных процессов.
В каком возрасте может появиться болезнь?
Симптомы панкреатита могут проявиться у детей с самого раннего возраста, но в особой группе риска находятся дошкольники и школьники. Связан такой фактор с разнообразием рациона питания и погрешностями в нем.
2. Классификация
Детский панкреатит может проявляться в острой или хронической форме (каждый тип имеет свои особенности симптоматики и отличается по степени поражения пищеварительного тракта). По характеру изменений в тканях железы различают гнойный, острый отечный, геморрагический и жировой панкреонекроз. Такая классификация проводится с учетом осложнений болезни. По скорости развития ДП может быть латентным или рецидивирующим.
Классификация в зависимости от происхождения:
- наследственный тип (аутосомно-доменантная передача);
- вторичная форма (на фоне воспалительных процессов в других органах);
- первичный тип (проявляется в виде приступа острого панкреатита).
3. Причины
В некоторых случаях причины ДП остаются невыясненными. Среди распространенных факторов, провоцирующих заболевание, выделяются наследственная предрасположенность, аномалии в развитии системы пищеварения, последствия аллергических реакций или инфекционного поражения желудочно-кишечного тракта.
Обязательным условием для возникновения панкреатита является нарушение процесса выработки поджелудочной железой собственных ферментов (расщепление и переваривание собственных тканей). Спровоцировать такую патологию может множество внутренних и внешних факторов.
Причины ДП:
- нарушение оттока панкреатического секрета;
- последствия гельминтозов;
- злокачественные патологические процессы;
- осложнения бактериальных или вирусных инфекций;
- тупые травмы живота;
- лактазная недостаточность;
- аномалии развития протоков поджелудочной железы;
- критичные нарушения в обменных процессах;
- осложнения желчнокаменной болезни или холецистита;
- бактериальное поражение пищеварительного тракта;
- патологии желчевыводящих протоков;
- нарушения режима питания;
- некоторые эндокринные болезни;
- нарушение режима питания при восстановительном процессе;
- последствия тяжелых токсико-аллергических реакций.
4. Формы панкреатита
Детский панкреатит может быть острым, хроническим или реактивным по характеру течения. Каждая форма заболевания имеет свои особенности проявления. Масштаб поражения поджелудочной железы отличается. Панкреатиты разных видов подразумевают разные схемы терапии.
Определить конкретную форму воспалительного процесса может только специалист на основании комплексного обследования ребенка.
Острый
Острый панкреатит у детей характеризуется отечностью тканей поджелудочной железы. Осложнения такой патологии могут проявляться в виде некрозов и кровоизлияний. В группу риска входят дети 10-13 лет. Основными причинами болезни у данной возрастной категории пациентов являются последствия пищевой аллергии и неправильное питание. Симптоматика панкреатита проявляется в выраженной форме (харакрены внезапные приступы).
Хронический
Хронический панкреатит развивается на фоне фиброза, склероза или паренхимы поджелудочной железы. Функции органа при таком заболевании нарушаются постепенно. Для развития воспалительного процесса необходимо наличие дегенеративных изменений в системе пищеварения. Хронический ДП может быть первичным или вторичным. По течению заболевание подразделяется на латентную и рецидивирующую форму. В первом случае симптоматика слабо выражена, но регулярна. Во втором — периоды обострения сменяются разными по длительности ремиссиями.
Классификация по тяжести течения:
- легкая форма;
- среднетяжелая форма;
- тяжелая форма.
Реактивный панкреатит у детей
Реактивный ДП представляет собой ответную реакцию поджелудочной железы на воспалительные процессы в других органах пищеварения. Истинным панкреатитом такая патология становится только при отсутствии адекватной и своевременной терапии. В группе риска находятся дети 10-14 лет.
Самым распространенным провоцирующим фактором болезни является инфекционное поражение пищеварительного тракта.
5. Симптомы и признаки панкреатита
Детский панкреатит в большинстве случаев развивается в легкой форме. Гнойно-воспалительные процессы относятся к единичным эпизодам в медицинской практике. Симптоматика острого и хронического заболевания отличается. В первом случае приступы возникают внезапно и сопровождаются сильным болевым синдромом. Во втором — проявления панкреатита менее выражены, но носят регулярный характер.
Симптомы ДП острой формы:
- повышение температуры тела;
- боль опоясывающего характера;
- приступообразная боль в эпигастральной зоне;
- признаки метеоризма;
- боль в левом подреберье;
- многократная рвота;
- потеря аппетита;
- отрыжка или изжога;
- бледность или мраморность кожных покровов;
- сухость во рту;
- нарастающие признаки интоксикации.
Симптоматика хронического ДП зависит от степени поражения поджелудочной железы. Болевые ощущения имеют регулярный характер. Обострение наблюдается после употребления вредных продуктов питания (острая, жирная, жареная пища, фаст-фуд). Спровоцировать приступ могут чрезмерные физические или эмоциональные нагрузки. Симптоматика сохраняется в течение нескольких часов или дней. Сопутствующими признаками хронического панкреатита являются регулярная изжога, тошнота или рвота, плохой аппетит, а также диарея, чередующаяся с запорами.
6. Диагностика патологии
При диагностике панкреатита у детей используются методы инструментальных и лабораторных исследований. При пальпации брюшной части проявляется выраженный болевой синдром. У ребенка могут наблюдаться все или только некоторые симптомы, характерные для заболевания.
Лабораторные анализы подтверждают наличие воспалительного процесса, а окончательный диагноз ставится после проведения инструментальных процедур.
Методы диагностики:
- липидограмма каловых масс;
- биохимический и общий анализ крови;
- анализ на СОЭ;
- капрограмма кала;
- УЗИ брюшной полости;
- обзорная рентгенография;
- УЗИ поджелудочной железы;
- КТ или МРТ брюшной полости.
Дифференциальная диагностика должна быть проведена с кишечной непроходимостью, острым холециститом или аппендицитом, а также язвенной болезнью. ДП по симптоматике напоминает почечные или желчные колики. Данные заболевания также должны быть исключены. Диагностика панкреатита у детей затруднена многочисленными факторами. Чем шире будет комплекс процедур обследования, тем выше шанс точной постановки диагноза.
7. Методы лечения
Терапия ДП включает в себя прием медикаментов, консервативные методы и хирургическое вмешательство. При подтверждении диагноза ребенок должен лечиться в стационаре под контролем врачей. Длительность госпитализации зависит от степени поражения пищеварительной системы. После выписки родителям даются рекомендации, соблюдение которых позволит исключить повторные приступы воспалительного процесса. В качестве дополнения к основной терапии разрешено использовать некоторые средства альтернативной медицины.
Консервативное лечение
Целью консервативного лечения ДП является обеспечение пораженному органу функционального покоя, купирование симптомов воспаления и устранение причин его возникновения. В период терапии проводятся мероприятия по предотвращению химического или механического воздействия на пищеварительный тракт. В первые сутки ребенку рекомендована «пищевая пауза» (голодание в течение двух-трех дней). Разрешается употреблять щелочные минеральные воды без газа. Питание начинается с третьих суток с щадящих продуктов и небольшими порциями.
Другие меры консервативного лечения:
- внутривенное введение растворов глюкозы и блокаторов протеолитических ферментов (Контрикал);
- постельный режим и полный покой организма;
- голодание в течение 48 часов после госпитализации.
Медикаментозное лечение
Медикаментозная терапия ДП проводится не только для купирования симптомов заболевания, но и улучшения функционального состояния системы пищеварения. Препараты подбираются индивидуально. При наличии осложнений схема лечения дополняется антибиотиками. В условиях стационара большинство лекарственных средств назначается детям в виде инъекций.
Принимать таблетированные медикаменты можно только после восстановления режима питания.
Примеры препаратов для лечения ДП:
- антисекреторные средства (Фамотидин, Пирензепин);
- спазмолитики и анальгетики (Папаверин, Но-шпа, Анальгин, Баралгин);
- антигистаминные препараты;
- средства для улучшения микроциркуляции (Пентоксифиллин);
- препараты ферментов поджелудочной железы (Панкреатин);
- антибиотики;
- ингибиторы протеаз (Пентоксил).
Хирургическое лечение
Хирургическое вмешательство используется при наличии серьезных осложнений ДП и отсутствия результата других методов лечения. Операции могут подразумевать резекцию части пораженного органа, дренирование абсцесса в тканях или удаление некротического участка. Хирургические процедуры являются радикальными мерами и при терапии детей их используют только при наличии угрозы для жизни маленького пациента.
8. Средства народной медицины
Рецепты альтернативной медицины можно использовать только для детей старше четырех лет. При подборе конкретных средств важно учитывать индивидуальные особенности организма (например, наличие пищевой аллергии).
Народные методы можно использовать в качестве дополнения, но не применять как основной способ терапии воспаления.
Примеры народных средств:
- мед с травами (по 50 г корня аира и одуванчика смешать с чабрецом, корнем крапивы и хмелем (по 25 г), ингредиенты рекомендуется измельчить в порошок, к приготовленной смеси добавить 200 г меда, принимать два раза в день по чайной ложке);
- кукурузные рыльца, календула и ромашка (соединить компоненты в равных частях, чайную ложку смеси залить кипятком, настоять, после процеживания принимать небольшими порциями перед каждым приемом пищи);
- семена укропа, ромашка аптечная и ягоды боярышника (ингредиенты соединить в равных пропорциях, столовую ложку заготовки залить кипятком, настоять в термосе, принимать несколько раз в день перед едой).
9. Диета при панкреатите у детей
После перенесенного панкреатита меню ребенка должно быть скорректировано. Блюда из мяса и рыбы рекомендуется готовить на пару. Все ингредиенты тщательно измельчаются. Крупные кусочки пищи могут причинить вред ослабленной системе пищеварения маленького пациента. Питание должно быть дробным (минимум 5-6 раз в день, небольшими порциями).
Из рациона исключаются:
- колбасные изделия;
- жирные сорта мяса или рыбы;
- шоколад;
- сгущенное молоко;
- газированные напитки;
- пшенная или перловая крупа;
- щавель;
- редька;
- орехи;
- горох;
- редис;
- сладкие сдобы;
- маринады или соленья;
- чипсы;
- острые блюда.
Что можно кушать?
После купирования приступа панкреатита возобновлять питание ребенка разрешается примерно с четвертого или пятого дня госпитализации. В первые сутки можно вводить в рацион протертые каши (исключением является пшено). Затем меню можно разнообразить овощным пюре и вегетарианским супом. Из напитков разрешено употреблять кисели и компоты из сухофруктов.
Постепенно в меню можно включать:
- печеные яблоки;
- фрикадельки, тефтели или котлеты из нежирных сортов мяса;
- паровые овощи;
- запеканки на основе овощей;
- белковый омлет (паровой);
- нежирные сорта рыбы;
- кисломолочные продукты.
Пример меню
Завтрак | Белковый омлет, ломтик пшеничного хлеба, чай |
Второй завтрак | Печеное яблоко, травяной чай |
Обед | Овощной суп, рис с куриной грудкой, сок |
Полдник | Банан, вода |
Ужин | Паста с нежирной рыбой, зеленый салат, сок |
Перед сном | Нежирный йогурт или травяной чай |
10. Профилактика
Профилактика детского панкреатита включает в себя элементарные правила. Важно соблюдать режим питания (меню должно соответствовать возрасту ребенка). Если у маленького пациента выявлены заболевания пищеварительной системы, то лечить их надо полноценно и своевременно. Нельзя допускать бесконтрольного приема лекарственных средств и самолечения. Дополнительно следует избегать чрезмерных физических и эмоциональных нагрузок. Нарушение психоэмоционального состояния может стать причиной ряда пищеварительных патологий.
Видео на тему: Панкреатит — эффективное лечение + диета. Лечение поджелудочной железы без лекарств или лекарствами.
11. Прогноз по лечению
При легкой форме панкреатита прогнозы и своевременной его терапии прогнозы для детей благоприятны. От патологии можно избавиться навсегда, если вовремя ее диагностировать и предпринять соответствующие меры лечения. Гнойные воспалительные процессы или осложнения могут стать причиной летального исхода ребенка.
Игнорирование заболевания может стать причиной серьезного поражения пищеварительного тракта.
Возможные осложнения:
- ложная киста;
- плеврит;
- перитонит;
- флегмона;
- абсцесс;
- сахарный диабет.
12. Итоги
- детский панкреатит представляет собой заболевание пищеварительной системы, сопровождающееся воспалением поджелудочной железы;
- при острой форме болезни железа поражается в минимальной степени (в виде отечности), при хроническом типе воспаления происходит активное разрушение ее тканей (некротические участки, абсцессы);
- если заболевание выявлено на ранних стадиях, то прогнозы для ребенка будут благоприятными (осложнения могут стать причиной летального исхода маленького пациента);
- лечение ДП включает в себя консервативную и медикаментозную терапию с обязательной госпитализацией (при наличии осложнений используется хирургическое вмешательство);
- для профилактики панкреатита, при его лечении и на восстановительном этапе следует соблюдать диету (погрешности в питании провоцируют рецидивы и осложнения).
Что еще почитать:
— Как помочь себе при приступе панкреатита? https://gastrocure.net/bolezni/pankreatit/pristup-pankreatita.html#h2-osnovnye-prichiny-patologii
— Международная классификация болезней (МКБ-10) — Острый панкреатит https://gastrocure.net/bolezni/pankreatit/ostryj-pankreatit.html
— Какие виды панкреатита бывают? https://gastrocure.net/bolezni/pankreatit.html
— Какие травы помогают избавиться от реактивного панкреатита https://gastrocure.net/bolezni/pankreatit/travy-pri-pankreatite.html
Эндоскопист
Проводит эндоскопическую диагностику патологий желудочно-кишечного тракта. Делает заключения на основании результатов осмотра, а также проводит лечебные манипуляции при гастритах, язвах и других нарушениях в ЖКТ.Другие авторы
Комментарии для сайта Cackle
Источник
Панкреатит у детей обычно протекает несколько по-иному, чем у взрослых. Патология может иметь наследственный характер, течение часто бессимптомное. Трудность диагностирования заключается в том, что панкреатит трудно дифференцировать от других патологий пищеварительных органов.

Причины воспаление
Панкреас или поджелудочная железа имеет продолговатое строение и включает головку, тело и хвост. Паренхима состоит из железистой ткани и протоков.
Увеличение железы может быть вызвано целым рядом причин:
- Застойные явления, сопровождающиеся нарушением кровотока.
- В межклеточное вещество тканей попадает плазма, что становится причиной отека.
- Нарушение оттока панкреатического сока в просвет 12-ти перстной кишки.
- Рост патологических новообразований.
Причины, вызвавшие воспаление панкреаса должны обязательно учитывается при подборе терапии.
Панкреатит – патология, на развитие которой могут повлиять множество факторов. Обычно возникновение происходит из-за системных заболеваний, нездорового питания — преобладание в рационе жирной пищи.

Как уже было сказано, при панкреатите страдает поджелудочная железа. Она расположена рядом с желудком, в ее функции входит продуцирование различных групп ферментов для облегчения процесса пищеварения и всасывания максимального количества, необходимых для организма веществ.
Панкреатит провоцирует воспаление тканей панкреаса, что становится причиной сбоя в выработке ферментов. Это негативно отражается на процессе пищеварения, принося серьезный вред здоровью ребенка.
Важно!
Отсутствие лечения может привести к необратимым последствиям — воспаление тканей железы способно полностью разрушить ее структуру.
Классификация панкреатита
У детей заболевание классифицируется по формам — острая и хроническая. Хроническим считают панкреатит, течение которого длится уже более полугода. Острая форма провоцирует отек и катаральное воспаление тканей железы. В особо тяжелых случаях возникают кровоизлияния, которые провоцируют некроз тканей железы.
Характер происходящих в тканях железы изменений делит панкреатит на:
- острый отечный;
- геморрагический (с кровоизлияниями);
- гнойный;
- жировой панкреонекроз.

Обычно в качестве причин развития панкреатита у детей выступают нарушения в питании. Находясь, под постоянной нагрузкой ткани железы утрачивают свойства, начинают перерождаться, снижая свою активность.
У детей старше 7 лет обычно диагностируется хронический панкреатит латентного или рецидивирующего характера. Острая форма у детей встречается реже.
В зависимости от происхождения панкреатит может быть:
- первичным;
- реактивным, возникающий на фоне воспаления других органов;
- наследственным.
Реактивный панкреатит у детей
В случае реактивного панкреатита процесс обратим, необходимо лишь вовремя выявить и начать лечить основное заболевание. При отсутствии лечения заболевание переходит в истинный панкреатит. Такие проблемы чаще характерны для детей в возрасте 10–14 лет.
Этиология реактивного панкреатита кроется в имеющихся очагах инфекции в других органах, которые осложняют функционирование поджелудочной. Помимо заболеваний инфекционного характера, реактивная форма может быть вызвана приемом антибиотиков и др. сильнодействующих медикаментов.

Для латентной формы нехарактерны явные клинические проявления, а вот рецидивирующий тип заболевания протекает волнообразно — обострения сменяют ремиссии. Обострение воспаления хронического процесса, как и острый панкреатит, может быть легким, среднетяжелым или тяжелым.
Причины увеличения органа у детей
Воспаление поджелудочной у ребенка может быть спровоцировано рядом патологических состояний:
- Закрытые травмы живота, связанные с падением или другими механическими повреждениями, на фоне этого часто можно наблюдать и увеличение селезенки.
- Нарушения аутоиммунного характера – сбои в работе иммунной системы, при этом организм начинает вырабатывать антитела к собственным тканям, включая панкреас.
- Отравление химическими веществами, способствующее сбою работы пищеварительной системы. На фоне этого часто наблюдается увеличение печени.
- Инфекционные процессы в других органах.
- Хронический панкреатит может быть вызван неправильным лечением острой формы заболевания.
- Рост новообразований в тканях органа, абсцесс, киста, доброкачественная или раковая опухоль. Воспаление органа может носить локализованный характер — к примеру, увеличивается только хвост железы.
- Язва желудка, при которой нарушается целостность структуры слизистой оболочки желудка или 12-ти перстной кишки. Это со временем приводит к нарушению функций поджелудочной и увеличению ее размеров.
- Дуоденит — воспаление двенадцатиперстной кишки, которое препятствует оттоку поджелудочного сока.
- Муковисцидоз – системная патология врожденного характера, которая провоцирует поражение различных желез, включая панкреас.
Важно!
Выявление основной причины воспаления поджелудочной железы у детей — обязательное диагностическое мероприятие. На этих данных будет базироваться дальнейшее лечение.
Симптомы, признаки воспаления
Воспаление поджелудочной у детей, обычно протекает в легкой форме. Чем младше ребенок, тем менее выражены у него симптомы заболевания.
Острая форма заболевания выражена резкими приступообразными болями (ее можно снять), часто опоясывающего характера, которые иррадиируют в подреберье и позвоночник. Помимо этого, для панкреатита характерно отсутствие аппетита, тошнота, повышенное газообразование, понос и рвота.
Наблюдается субфертильная температура, бледность кожных покровов, сухость во рту, налет на языке. При некрозе тканей температура резко повышается, появляются явные признаки интоксикации, пареза кишечника. Возможно развитие коллаптоидного состояния.
Полезное видео
Видео о симптоматике (где болит, отчего может быть срыв):
Симптомы хронической формы зависят от длительности развития патологического процесса, стадии и формы заболевания, степени поражения поджелудочной железы и других органов пищеварения. Ребенка беспокоят периодически возникающие ноющие боли в правом подреберье, которые обостряются при нарушениях в питании, после физических нагрузок или стрессов.
Приступ при этом может длиться от нескольких часов до нескольких дней. У детей, страдающих этой формой заболевания, отсутствует аппетит, периодически их мучает изжога, тошнота, рвота. Запоры сменяют диарею. Наблюдается потеря веса.
Важно!
Осложнения панкреатита у детей довольно опасны — ложная киста, панкреолитиаз, перитонит, плеврит, сахарный диабет.
Диагностика заболевания
Прогноз лечения напрямую зависит от своевременности и правильности диагностирования. После визуального осмотра и сбора анамнеза врач назначает ряд обследований для подтверждения диагноза.
Ребенок должен сдать на анализ кровь, мочу и кал. Исследование покажет, имеются ли воспаления в организме и косвенно подтвердит развитие панкреатита у ребенка. Более ясную картину покажет ультразвуковое исследование органов брюшной полости и фиброгастроскопия. Проведенные исследования помогут специалисту достоверно оценить состояние больного и назначить необходимые терапевтические мероприятия. В случае необходимости лечение ребенок может быть госпитализирован.

К какому врачу обратится, когда болит?
Если ребенок жалуется на боли в животе, следует как можно скорее обратиться к педиатру. При подозрении на панкреатит ребенок будет направлен на детальное обследование, которое часто проводится в условиях стационара. Терапию назначает врач-гастроэнтеролог и диетолог. Учитывать рекомендации врача обязательно.
Методы и правила лечения болезни, недуга
Любая терапия начинается с выяснения причин заболевания. Иногда достаточно устранить провоцирующий фактор и панкреатит отступит. Отдельно следует затронуть врожденные аномалии — здесь необходим врачебный контроль за ребенком на протяжении многих лет.
Одной из главных причин прогрессирования воспалительных процессов в поджелудочной у подростков является нарушение питания — панкреатит школьника. Главным в лечении такой патологии будет строгая диета.
Питание при панкреатите у детей
Диета — обязательная составляющая терапии. Надо знать, чем необходимо кормить, и какие продукты покупать. Она поможет устранить проблемы во всех органах брюшной полости и поджелудочной железы в том числе.

Основные правила питания:
- дробный прием пище – 5-7 раз в день малыми порциями;
- отказ от вредной пищи: фастфуд, шипучие напитки, жирное, жареное, соленое, острое, консерванты;
- сбалансированное питание, в которое входят различные крупы, макаронные изделия, кисломолочная продукция, постное мясо и рыба, овощи и фрукты;
- преобладание вареной и приготовленной на пару пищи;
- употребление не горячей, а только теплой пищи;
- свежие продукты для приготовления пищи.
Медикаментозное лечение
Диета поможет снизить нагрузку на органы пищеварения. Помимо этого, врач назначает ферментные препараты, которые улучшают процесс переваривания:
- «Креон».
- «Фестал».
- «Мезим форте».
Данные средства принимаются во время еды. Детям также могут быть назначены препараты, содержащие бифидобактерии, например, «Бифацил».

Для облегчения состояния больного назначают:
- Пирензепин, Фамотидин.
- Панкреатин.
- Но-шпа, Мебеверин, детский Парацетамол.
В более тяжелых случаях назначают антибиотики; антигистаминные средства; препараты, способствующие улучшению микроциркуляции крови; ингибиторы протеаз.
Важно!
Лечение сводится к соблюдению несложных мероприятий, главное, чтобы ребенок понял важность этих действий — это принесет ему пользу не только сейчас, но и позволит жить полноценно в будущем.
Что делать с совсем маленькими детьми
Если заболевание диагностировано у совсем маленького пациента, правила питания будут следующими:
- преобладание белковой пищи;
- приготовление любых каш на воде;
- овощи и фрукты следует подвергать термической обработке.
Иногда необходимо операционное вмешательство, например, в случае, когда имеют место врожденные аномалии в поджелудочной железе. Решение об операции принимается после всестороннего обследования и только при отсутствии результатов от консервативной терапии.
Лечение панкреатита у детей часто производится в условиях стационара. Только здесь врачи смогут не только лечить малыша, но и контролировать его питание, наблюдая динамику терапии.
Народные способы лечения
Одним из эффективных методов лечения панкреатита испокон веков считается картофельный сок. Необходимо 2–3 картофелины перетереть через терку вместе с кожурой и отжать сок. Способ применения — по 50 мл 2 раза в день. Курс лечения — 2 недели. Затем недельный перерыв и повтор курса. Отличным дополнением к кефиру является обезжиренный кефир, который употребляют через 5–10 минут после приема основного средства.
Важно!
От многих заболеваний может уберечь обычный мед. Если у ребенка нет индивидуальной непереносимости к данному продукту или сахарного диабета, хорошей привычкой будет съедать 1 ч. л. меда с утра, разведенную в молоке или воде.
Необходимо взять в равных пропорциях зверобой, пустырник, соцветия бессмертника. 2 ст.л. сбора кипятить 10–15 мин в 1 л воды, дать отвару настояться в течение 2 часов, процедить. Курс приема – 50 дней, перед едой по полстакана.
Сложный, но очень эффективный сбор. Следует взять в равных пропорциях сухой корень лопуха, кору крушины, подорожник, листья черники, укропные и льняные семена. Добавить корень одуванчика, спорыш и шалфей. Способ приготовления идентичен предыдущему средству — на 1 л воды 2 ст.л. сбора, кипятить 10–15 мин. Курс приема 14–20 дней по полстакана после еды.
Важно!
Любые методы лечения пациентов совсем маленького возраста должны быть согласованы с врачом, в противном случае самолечение может привести к необратимым последствиям.
Если у ребенка увеличена поджелудочная железа необходимо сначала выяснить причины возникновения данного состояния, а уже после начинать терапию. Вовремя обнаруженная патология, позволит избежать операции и вылечить заболевание консервативными методами. Читайте также о загибе поджелудочной железы у детей.
Интересное видео
На виде ниже, Вы увидите информацию о путях введения лекарств для поджелудочной железы — Доктор Комаровский:
Профилактика
В качестве профилактических мер против воспаления поджелудочной железы рекомендуется:
- сбалансированный рацион питания, включающий все необходимые микро- и макроэлементы;
- отказ от вредной пищи;
- своевременное выявление и лечение патологий органов пищеварения;
- вовремя выявлять и устранять глистные инвазии в организме;
- при назначении сильнодействующих средств наблюдать за общим состоянием ребенка;
- использовать для приготовления пищи только качественные и свежие продукты;
- не переедать, чтобы не перегружать поджелудочную железу.
При возникновении любых симптомов панкреатита следует незамедлительно обратиться к врачу. Это поможет избежать множества проблем и предупредить рецидивы заболеваемости у детей. Самолечение может спровоцировать осложнения, которые впоследствии потребуют дополнительного лечения.
Источник