Артроз лучезапястного сустава симптомы лечение
Лучезапястный сустав принадлежит к числу сложных и имеет больше двух суставных поверхностей. Он отличается от большинства других сочленений, ведь в нем участвует 5 костей (а не 2-3, как, например, в коленном или межфаланговых суставах). Кроме того, лучезапястный сустав имеет две оси вращения, а не одну. Это позволяет двигать кистью во всех направлениях и даже вращать ею по кругу.
Такой сложный механизм идеально приспосабливает руки человека к труду и жизни, связанной с множеством мелких манипуляций. Поэтому выход из строя этого сочленения часто приводит к инвалидности и потере трудоспособности. Каковы же симптомы и лечение артроза лучезапястного сустава?
Специфика дегенеративного процесса в лучезапястном суставе
Хрупкий лучезапястный сустав находится между кистью и предплечьем и, в силу расположения, подвержен травмам (например, при падении). В повседневной жизни он испытывает меньшую функциональную нагрузку, чем, скажем, коленный сустав, но и суставная капсула у него тоньше. А потому сочленение уязвимо даже перед незначительными повреждениями.
Случаи артроза лучезапястного сустава из-за естественного истирания хряща крайне редки. А потому, при отсутствии травм или трудовых нагрузок, вероятность заболеть им невысока.
Причины артроза запястья руки
Артроз лучезапястного сустава бывает как первичным (идиопатическим), так и вторичным заболеванием. В первом случае мы имеем здоровый сустав, который изменяется вследствие неблагоприятного внешнего воздействия — травмы или профессиональной нагрузки. Во втором — основное заболевание (подагра, сахарный диабет, ревматоидный артрит и другие), которое приводит к дегенеративно-дистрофическим изменениям в хряще.
Среди факторов, которые влияют на развитие артроза лучезапястного сустава, стоит упомянуть:
- избыточная нагрузка и травмы — спортивные, бытовые, профессиональные (например, при работе с вибрирующим инструментом);
- переохлаждение;
- запущенные воспалительные патологии в суставе или околосуставных тканях;
- эндокринные и метаболические нарушения и аутоиммунные заболевания;
- перенесенные инфекции (реактивный артрит, туберкулез, остеомиелит и другие);
- женский пол;
- наследственность (влияет на синтез коллагена, плотность хряща, анатомические особенности строения).
Травма — самая распространенная причина заболевания. При этом симптомы разрушения хряща могут возникнуть не сразу, а спустя несколько лет.
Остеоартроз запястья нередко начинается на почве артрита лучезапястного сустава и протекает параллельно с ним. Возрастные факторы мало влияют на развитие артроза запястий. Хотя климактерические гормональные изменения у женщин могут сказываться на прочности хрящевой ткани.
Чаще всего остеоартроз лучезапястного сустава наблюдается у строителей, мастеров, работающих на заводе и в отделке помещений, офисных сотрудников, а также профессиональных спортсменов (особенно при наличии вывихов и подвывихов, переломов, разрывов и растяжений связок или мышц).
Признаки артроза лучезапястного сустава
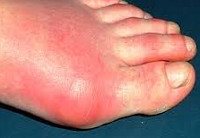
На ранних стадиях артроз редко дает о себе знать. Ключевые признаки артроза лучезапястного сустава наблюдаются уже при остеоартрозе — когда в деструктивный процесс переходит на головки костей. Болезнь начинается с дискомфорта в области запястий, чувства сдавленности, несильной боли. Ощущения чем-то напоминают крепатуру.
Характерно, что признаки артроза лучезапястного сустава наблюдаются только в этом сочленении, в то время как другие ревматические заболевания как бы “перебираются” с одного сустава на другой, затрагивая одновременно несколько.
При появлении следующих симптомов необходимо как можно скорее обратиться к ревматологу:
- боль в суставе, особенно, после физической нагрузки на запястье, стресса, обезвоживания;
- затрудненность в движениях, которая нарастает по мере прогрессирования болезни (ощущение, будто что-то мешает свободно двигать рукой);
- опоясывающая припухлость запястий, отечность кисти (необязательный, но характерный симптом);
- грубый хруст в суставе (вместо нормального легкого щелчка появляется глухой звук, который сопровождается напряжением).
Боль усиливается при ношении тяжелых предметов, даже кратковременном удержании их на весу, попытках опереться на ладонь, размять кисть. Характерно, что она ощущается в крайних для сустава позициях (изгиб кисти) или при конкретных движениях. Если после травмы воспалительная симптоматика в суставе наблюдается больше 2-3 недель, это также может быть симптомом начала заболевания.
На первых порах скованность движений может уходить после теплых ванночек и разминки. Со временем подвижность снижается на 30-50%. Когда хрящ стирается и обнажается поверхность субхондральных костей, появляются остеофиты. Они ощутимо препятствуют движению в запястье — в особенности, при попытке вращать кистью. Мелкие отломки остеофитов иногда вызывают у больных острую боль и сильный воспалительный процесс.
Определить наличие остеофитов, как правило, можно только на рентгенограмме. Но пациент может распознать его по следующим проявлениям:
- ограниченная амплитуда движений в суставе;
- частые неконтролируемые спазмы, в особенность, при движении кистью;
- при пальпации обнаруживаются твердые подкожные бугры.
Боли при остеоартрозе запястья следует отличать от артритных. При артрите болевой синдром усиливается в состоянии покоя, ближе к ночи, с утра. При остеоартрозе, напротив, в дневное время — при повседневной активности.
Деформация лучезапястного сустава при заболевании, как правило, отсутствует, как и сильные отеки. Характерное “истончение” конечности из-за мышечной атрофии тоже свойственно, скорее, артриту запястья, чем артрозу.
Степени и стадии артроза лучезапястного сустава
Прогрессирование запястного артроза идет медленно — до того, как лечить артроз запястья, пациент может десяток лет не подозревать о болезни. В ходе заболевания хрящ становится мягким, нарушается процесс его регенерации, а синовиальная жидкость теряет вязкость и вырабатывается все в меньших количествах. В зависимости от тяжести поражений, выделяют следующие этапы заболевания.
Артроз лучезапястного сустава 1 степени
Деструктивный процесс начинается со слабых болей в запястье, которые периодически беспокоят пациента — в основном, после сильных нагрузок. Они не настолько интенсивны, чтобы больные придавали им значение. Ощущения при артрозе лучезапястного сустава 1 степени напоминают ноющую боль — как “на погоду”. Наблюдается легкая отечность и другие симптомы ухудшения трофики тканей, изредка слышен негромкий хруст.
На этом этапе симптомы и лечение артроза запястья руки переносятся достаточно легко.
Артроз лучезапястного сустава 2 степени
На этом этапе хрящ почти полностью разрушен на опорных поверхностях. Появляются первые костные наросты, хорошо заметные на рентгеновских снимках, и явное сужение суставной щели. Иногда остеофиты можно прощупать самостоятельно. Боль становится хорошо ощутимой, практически ежедневной. При движениях больной слышит отчетливый хруст. Руки устают быстрее, чем раньше. Полное выздоровление при артрозе лучезапястного сустава 2 степени уже невозможно, но лечение сильно улучшает качество жизни пациента, поддерживает мобильность в суставе.
Артроз лучезапястного сустава 3 степени
Скованность движений в запястье налагает на больных существенные ограничения в повседневной жизни. В конечном итоге развивается анкилоз — полная неподвижность сустава, фактически его сращение, поскольку края остеофитов смыкаются. Боли при запущенном остеоартрозе лучезапястного сустава беспокоят пациента даже в покое, после отдыха. Изгиб руки может выглядеть неестественным. На третьей стадии возможно только хирургическое лечение. Полностью восстановить подвижность не удается даже после операции.
Обратите внимание: чем хуже развиты мышцы вокруг пораженного сустава, тем скорее прогрессирует болезнь. Здоровый мышечный аппарат поддерживает естественное положение сустава, обеспечивает его питание, защищает от повреждений.
Диагностика артроза лучезапястного сустава
Симптомы остеоартроза запястья схожи с другими ревматическими заболеваниями. А потому для точной постановки диагноза врачу требуются такие исследования:
- устный опрос пациента, пальпация и осмотр пораженного сустава на первичном приеме;
- рентген (2 или 3 проекции);
- общий анализ крови и, по надобности, мочи;
- биохимическое исследование крови по показаниям;
- анализ на ревмофактор;
- УЗИ, компьютерная или магнитно-резонансная томография по показаниям;
- изредка может понадобиться пункция для оценки синовиальной жидкости.
Лечение остеоартроза лучезапястного сустава
Лечебная стратегия подбирается врачом индивидуально для каждого случая, с учетом причин болезни, ее стадии, общего состояния здоровья пациента и прочего.
Стандартный подход к лечению артроза лучезапястного сустава 1-2 стадии включает:
- фармакотерапию;
- физиотерапию;
- лечебную гимнастику;
- здоровую диету и распорядок дня;
- соблюдение ортопедического режима.
На 3-й стадии обычно принимается решение об операции.
Лечение артроза лучезапястного сустава проходит постадийно. На первом этапе “гасится” острая симптоматика болезни — боль и воспаление. На втором требуется комплексное лечение. И третий подразумевает реабилитацию пациента для закрепления эффекта после основного курса.
Из-за трудностей в повседневных делах, вызванных дисфункцией сустава, физическому дискомфорту сопутствует психологический. Он может быть одним факторов развития депрессии, поэтому пациентам рекомендован визит к психологу и реабилитологу.
Примите к сведению, что остеоартроз лучезапястного сустава — хроническая болезнь, которая требует пожизненного соблюдения рекомендаций врача.
Фармакотерапия
В лечении артроза лучезапястного сустава применяются следующие фармакологические группы:
- негормональные противовоспалительные средства (НПВП, НПВС) — курсами до 21 дня;
- глюкокортикостероиды;
- хондропротекторы;
- сосудорасширяющие;
- миорелаксанты;
- витаминно-минеральные комплексы;
- при инфекционной природе заболевания — антибиотики
Они используются в виде таблеток и капсул, мазей, гелей, компрессов и внутрисуставных инъекций.
Самолечение артроза запястья руки может привести к ухудшению состояния и проблемам с ЖКТ. Перед использованием всех препаратов (кроме мазей и гелей для местного применения) необходима консультация врача.
Таблетки при остеоартрозе лучезапястного сустава
Для снятия воспаления, боли и жара при артрозе запястий рекомендованы такие таблетированные НПВП: диклофенак, целекоксиб, ибупрофен, пироксикам, кетопрофен, индометацин, мелоксикам, нимесулид, бутадион и другие.
Чтобы предотвратить дальнейшую дегенерацию хряща врач может назначить хондропротекторы: артракам, терафлекс, структум и другие.
В период реабилитации используют препараты для улучшения трофики тканей (пентоксифиллин, трентал) и расслабления мышц (мидокалм, тизалуд).
Если устранить боль при помощи таблеток не удается, к назначению присоединяют инъекции: метилпреднизолон, дипроспан, гидрокортизон.
Мази при остеоартрозе запястья
В качестве вспомогательных средств в лечении остеоартроза лучезапястного сустава широко применяются нестероидные мази и кремы для наружного применения. Например, фастум гель, долгит, вольтарен, диклак гель, кетопрофен. В этих лекарственных формах выпускают и хондропротекторы — артракам, структум, румалон.
Хирургическое лечение артроза лучезапястного сустава
Оперативное лечение артроза запястья руки показано при 3-й стадии болезни и в тех случаях, когда другие методы оказываются неэффективны.
Предпочтение отдается плазмолифтингу и эндопротезированию синовиальной жидкости — малоинвазивным манипуляциям. Они подразумевает инъекцию плазмы крови пациента или гипоаллергенных полимеров, выполняющих роль смазки, непосредственно в суставную сумку. Это помогает снять боль и воспаление, предупредить эрозию на срок до 24 месяцев.
Если этот подход не дает результата, возможно вживление пирокарбонового протеза, который имитирует хрящ. Он не крепится к проксимальным костям, а потому не расшатывается и может быть использован даже при сильном повреждении суставных поверхностей.
Если сохранить или протезировать сустав не представляется возможным, врачи прибегают к последнему средству ортопедической хирургии — парциальному артродезу с вживлением титановой пластины. При этой операции разрушенный сустав полностью обездвиживают. Так что пациента хотя бы не будут беспокоить постоянные боли и воспаление.
Физиотерапия при остеоартрозе запястья
Для снятия боли, улучшения микроциркуляции и подвижности при артрозе запястья применяются следующие методики:
- иглорефлексотерапия;
- мануальная терапия;
- лечебный, в т.ч. точечный массаж;
- постизометрическая релаксация;
- гирудотерапия;
- инфракрасная лазерная терапия;
- магнитотерапия;
- криотерапия;
- электрофорез;
- ультразвуковая терапия;
- электромиостимуляция;
- парафинотерапия;
- бальнеотерапия (лечебный грязи);
- другие.
Физиотерапевтическое лечение артроза лучезапястного сустава проводится курсами.
Лечебная гимнастика (ЛФК) при остеоартрозе запястья
Лечебная физкультура при остеоартрозе запястья призвана закрепить результаты терапии, предотвратить дальнейшую эрозию и помочь пациенту вести полноценный образ жизни.
Объем и виды упражнений определяются инструктором ЛФК в индивидуальном порядке. Упражнения (например, сведение-разведение обозначенных пальцев, вращение предплечьем при фиксации запястья здоровой рукой) выполняются 2-3 раза в день в качестве разминки и не требуют специальных снарядов. Желательны упражнения с мячом.
Питание при остеоартрозе запястья
Здоровое питание при лечении остеоартроза лучезапястного сустава поддерживать несложно. Нужно исключить из рациона соленые продукты, ведущие к обезвоживанию, а также включить в рацион блюда, богатые витамином А (антиоксидант, рост хондроцитов), С (защита клеток, синтез коллагена), Е (защищает хрящ от свободных радикалов и старения), В5 и В6 (регенерация, снимают воспаление), медью (улучшает клеточное “дыхание” хряща), селеном (для выработки синовиальных ферментов), а также коллагеном, хондроитином и глюкозамином (строительный материал для хрящевой ткани).
Для этого ешьте рыбу, мясо и костные бульоны, холодец, фруктовые желе, хрящи животного происхождения, пророщенную пшеницу и другие полезные продукты.
Профилактика артроза лучезапястного сустава
Профилактические меры при артрозе запястья показаны и в том случае, если болезнь уже была диагностирована. Соблюдение рекомендаций позволяет сберечь проксимальные кости и избежать инвалидности.
Помимо здорового питания, насыщенного витаминами и коллагеном, важно поддерживать водно-солевой баланс за счет поступления в организм достаточного количества воды (2-3 литра в сутки) и электролитов. Это способствует выработке синовиальной жидкости и поддержанию эластичности клеток хрящевой ткани.
Также рекомендовано ношение бандажей, эластичных повязок и напульсников.
Не пренебрегайте самомассажем, прогреванием рук в теплой воде. Обязательно включите в рацион хондропротекторы с глюкозамином и хондроитином.
По возможности избегайте травм и переохлаждения, своевременно лечите гормональные сбои. Ежедневно уделяйте хотя бы 5 минут 2 раза в день лечебной гимнастике. Ограничьте упражнения с гантелями.
Ваша трудоспособность — в Ваших руках. Будьте здоровы!
Источник
Артроз лучезапястного сустава чаще всего развивается вследствие травмирования запястья — это могут быть переломы, ушибы, растяжения, вывихи. Однако есть ряд других причин, которые встречаются реже. В статье подробно описывается болезнь, даётся классификация, указываются причины её развития, симптомы и рассматриваются самые эффективные способы лечения.
Этиология и патогенез
Существует большое количество причин развития артроза кисти лучезапястного сочленения, однако самые распространённые из них — связанные с травмированием. По этой причине болезнь считается профессиональной среди спортсменов, работников сельского хозяйства, швей, строителей, наборщиков текста. Отрицательное воздействие на сустав усугубляется под воздействием вибрации, возникающей при работе с отбойным молотком, дрелью, другими инструментами.
Посттравматическая форма проявляется через несколько недель, а иногда и месяцев после травмы. К этому времени все последствия в большинстве случаев заживают, проходит болевой синдром.
Другие причины болезни:
- процессы старения;
- травмирования;
- врождённые дефекты;
- воспалительные процессы, аутоиммунные заболевания (ревматоидная форма);
- заболевания эндокринной системы, нарушения гормонального баланса;
- переохлаждения;
- недостаток полезных веществ,
- болезни соединительной ткани.
Хрящевые и суставные ткани начинают разрушаться вследствие механического повреждения. На фоне процессов разрушения хрящевых тканей происходит деформация суставов, на тканях образуются специфические разрастания в форме шипов (остеофиты). Практически сразу возникают воспаления — при ревматоидном и других формах артрита.
Вследствие кальцификации связок снижается эластичность хрящей, существует риск повреждения сформировавшимися остеофитами нервов, сосудов.
На поздних стадиях развития болезни происходит поражение околосуставных тканей, которые находятся за границами суставной капсулы.
Патогенез
Основные сценарии развития артроза лучезапястного сустава:
- Первый – связан с нарушенным состоянием хряща, патологии возникают на молекулярном уровне, одной из причин считается (мутация) генов коллагеновых цепей 2 типа. Вещество считается одним из основных строительных материалов хрящей, дефицит коллагена оказывает негативное влияние на функциональность сустава. Вследствие снижения амортизационных свойств повышается сила трения между суставами сочленения.
- Второй вариант развития событий наблюдается вследствие травмирования, а также под воздействием повышенных нагрузок. По причине повышенного давления происходит нарушение целостности тканей, наблюдается усиление трения. С течением времени происходит деформация костей, хрящевой слой истончается, снижаются амортизационные свойства суставов. Происходит также снижение объёмов суставной жидкости, скорость развития разрушительных процессов увеличивается. На поверхности хряща образуются трещины, которые по мере развития болезни распространяются всё шире, поражают костные ткани. В дальнейшем происходит формирование небольших патологических полостей, которые наполняются межклеточной жидкостью. Вследствие давления кист нарушается функционирование питающих хрящ кровеносных сосудов, возникает недостаток питательных веществ в тканях.
Симптомы
Признаки, симптомы артроза лучезапястного сустава зависят от стадии болезни, выраженности патологического процесса. Основным симптомом считается болевой синдром на поражённом участке, интенсивность которого повышается по мере развития патологического процесса. Процесс сопровождается воспалениями, отёчностью, на тяжёлых стадиях происходит снижение подвижности лучезапястного сустава.
При наличии следующих симптомов рекомендуется обратиться за медицинской помощью:
- болевой синдром при движениях;
- избыточная утомляемость;
- хруст, скрипы, другие звуки, которые возникают при движении сустава;
- отёчность, увеличение размеров поражённого сустава.
Отдельно следует упомянуть локализацию воспалительного процесса, поражение обеих костей возникает достаточно редко, чаще всего страдает правая конечность. Это связано с тем, что правая рука для большинства людей считается доминирующей, именно она страдает от нагрузки.
Степени и виды болезни
Самой распространённой болезнью считается посттравматическая форма артроза, это связано с повышенными нагрузками на кисти. Стоит отметить, что почти все виды артроза называют деформирующими, поражение лучезапястного сустава — не исключение. При наличии перелома запястья со смещением риск развития деформаций значительно повышается.
Существуют также разные степени болезни, по мере развития болезни выраженность патологической симптоматики усиливается.
Выбор лечения зависит от стадии болезни:
- Первая – умеренная боль возникает во время движения в поражённом запястье. В утренние часы возникает скованность в движениях, на истончившемся хряще образуются трещины. Процесс сопровождается загустением суставной жидкости, вследствие чего затрудняется доставка питательных веществ к тканям.
- Артроз 2 степени лучезапястного сустава — сопровождается сильной болью во время движений. Болевой синдром сохраняется на протяжении длительного времени, объём двигательной активности снижается примерно на 30%, затруднены боковые движения. Данное состояние сопровождается ослаблением связок, мышечных тканей.
- Третья стадия — симптоматика выражена сильнее всего, патология сопровождается сильной болью, двигательная активность сокращается наполовину. Иногда ситуация приводит к смещению оси кисти, наблюдается укорочение или изгибание конечности.
Обращаться за медицинской помощью рекомендуется как можно раньше, при наличии первых симптомов болезни. Следует учитывать, что даже незначительная боль свидетельствует об артрозе, который может вызвать серьёзные осложнения.
Диагностика
Диагностика начинается с осмотра и пальпации поражённого участка, врач сравнивает суставы на обеих руках, особое внимание уделяется анатомическим особенностям (выступы, складки, ямочки). Исчезновение или образование дефектов на нестандартном участке свидетельствует о наличии патологического состояния, но это не всегда артроз.
О наличии воспалительного процесса свидетельствуют покраснение кожных покровов, повышенная температура.
Поставить точный диагноз поможет использование следующих способов диагностики:
Рентгенография — один из методов исследования болезни
- рентгенография — позволяет рассмотреть расстояние щели между суставами, распознать наличие костных отростков, суставную структуру сустава;
- клинический анализ крови, анализ на ревмопробы;
- УЗИ — помогает получить информацию о состоянии близкорасположенных костных тканей;
- МРТ — проводится при наличии сомнений в диагнозе.
На основании полученных данных врач делает диагностику.
Традиционное лечение
В рамках лечения остеоартроза лучезапястного сустава используется комплексный подход, применяются препараты,физиотерапевтические методики, лечебная физкультура, народные рецепты.
Медикаментозное
Лечение при симптомах артроза лучезапястного сустава должно быть в первую очередь направлено на избавление от болевого синдрома. Врач назначает препараты в зависимости от выраженности патологической симптоматики. От этого зависит дозировка и продолжительность терапии.
Основные группы лекарственных средств:
- НПВП – обладают противовоспалительными, обезболивающими свойствами, продолжительность лечения не превышает недели. Это связано с негативным воздействием на органы ЖКТ, набором противопоказаний. Чаще всего назначаются «Вольтарен», «Ибупрофен», «Аспирин», «Диклофенак», «Индометацин» и другие.
- Глюкокортикоиды («Дипроспан», «Гидрокортизон», «Преднизолон», «Фторокорт», «Эколом», «Кловейт») – инъекции препаратов назначаются при отсутствии возможности снять боль обычными таблетками. Они подразделяются на категории в зависимости от силы воздействия, чем сильнее средство, тем больше осторожности следует проявлять.
- Хондропротекторы («Хондроксид», «Терафлекс», «Алфлутоп», «Структум», «Синвикс») – способствуют замедлению разрушения хрящей, возвращают тканям эластичность и пластичность. Эффект от их применения заметен только через определённое время, поскольку процессы восстановления протекают достаточно медленно. Продолжительность терапии составляет несколько месяцев, всё зависит от степени тяжести болезни.
Врач при необходимости может также назначить приём витаминов, антидепрессантов. Использование препаратов первой группы необходимо при дефиците полезных веществ в организме, антидепрессанты требуются при компенсации последствий продолжительного пребывания под воздействием боли.
Следует учитывать, что все группы препаратов имеют определённые противопоказания и побочные явления, которые обязательно должны учитываться перед их назначением.
Хирургическое
Хирургическая операция проводится на последней стадии посттравматического артроза лучезапястного сустава, при отсутствии эффекта от консервативного лечения. Основные операции:
Хирургическое вмешательство проводят на последней стадии заболевания
- Артродез — вмешательство проводится под местной анестезией. К противопоказаниям относятся плохое состояние кожи, воспалительные и гнойные процессы. В рамках операции производится фиксация сустава при помощи специальных пластин.
- Артроскопия — при её проведении осуществляется удаление деформированных хрящей, после чего показана шлифовка, удаление остеофитов.
- Эндопротезирование — в рамках операции производится замена поражённых тканей искусственными. В качестве материала для их изготовления используются цементные модели, бесцементные, гибридные, а также реверс — гибридные.
Лечебная гимнастика ЛФК
Одним из элементов комплексного лечения остеоартроза лучезапястного сустава считается ЛФК. Подбором упражнений занимается лечащий врач, секрет успеха заключается в регулярности их выполнения. Основные упражнения:
- Сжатые в кулак кисти разогнуть с максимальным разведением пальцев, сделать пять повторов.
- Согнуть пальцы, горкой лежащей на столе ладони (30 сек.), медленно их распрямить (30 сек.), давление на сустав исключается, сделать пять повторов.
- Развёрнутой к себе ладонью сжать пальцы как когти, их кончики должны касаться уплотнений на основании пальцев. Медленно вернуться в исходное положение через 30 сек., повторить шесть раз. Крепко сжать в руке теннисный мячик, удерживать кисть в таком положении в течение 10 сек., разжать ладонь, сделать двенадцать повторов.
Варианты выполнения упражнений
При артрозе лучезапястного сустава рекомендуется занимать лепкой из пластилина, глина. Медленные разнонаправленные движения помогут ускорить процесс выздоровления. При наличии болевых ощущений упражнения рекомендуется проводить под водой.
Терапия и процедуры
Физиопроцедура кисти руки
Вспомогательным методом терапии артроза, остеоартроза лучезапястного сустава считается применение физиотерапевтических процедур. Сегодня существует большой выбор лечебных процедур, выбором методов терапии занимается врач. Цель физиотерапии заключается в активизации метаболических процессов, кровообращения, укреплении хрящей.
Основные способы лечения:
- грязелечение – позволяет избавиться от боли, дискомфортных ощущений, противопоказания, помимо гиперчувствительности к грязевым составам, отсутствуют;
- электрофорез — в рамках проведения процедуры показано воздействие на поражённую зону электротоком, что позволяет избавиться от боли;
- магнитотерапия — её действие направлено на замедление процессов разрушения хрящей, эффект усиливается при условии сочетания с ЛФК;
- криотерапия – на поражённый участок оказывается воздействие холодными температурами, эффект избавления от боли достигается благодаря удержанию мышц в сжатом состоянии.
При лечении артроза лучезапястного сустава широко используются также массажи, первые процедуры следует начинать через 3–7 дней после истечения острого периода заболевания. Цель сеанса заключается в активизации циркуляции крови на поражённом участке, активизации питательных процессов.
Благодаря массажу восстанавливаются хрящевые ткани, повышается восстановление суставной жидкости, снижается выраженность воспалительного процесса, повышается мобильность конечности.
Питание
Соблюдение диеты играет важную роль при восстановлении хрящей и связок. Ежедневно рекомендуется пить от двух литров жидкости.
Рекомендованные продукты:
- свежие овощи (салаты, соки) – их употребление активизирует процессы детоксикации, в результате улучшается питание тканей;
- фрукты – способствуют укреплению мышц, снижению воспалительных процессов, их не следует смешивать с другими продуктами;
- зерновые – способствуют выведению шлаков из кишечника.
Больному необходимо соблюдать диету и правильно питаться
Пациент должен изменить пищевые привычки, из рациона исключаются кофеин, алкоголь, вредные (жареные, маринованные, консервированные продукты). На период лечения артроза, в профилактических целях следует отказаться от сахара, хлебобулочных изделий, снизить потребление красного мяса, сыров. Перечисленные продукты оказывают негативное влияние на метаболические процессы, активизирую скопление токсинов в суставах, оказывают отрицательное воздействие на их функционирование.
Народное лечение
При лечении артроза лучезапястного сустава могут использоваться также народные средства, предварительно целесообразность их использования следует обсудить с лечащим врачом. Следует учитывать, что они показывают эффективность только на ранних стадиях болезни, при сильном распространении патологического процесса их приём нецелесообразен.
Для приёма внутрь
Эффективные рецепты:
- 10 г лавра залить 1 ст. кипятка, держать на огне в течение пяти минут. Настоянную в течение пяти часов смесь пить в течение дня. Средство обеспечивает выведение шлаков из организма, активизируется доставка полезных веществ в ткани.
- 1 ст. л. почек берёзы залить 1 ст. воды, прокипятить в течение 15 мин., остуженный, процеженный раствор развести 1 ст. воды, принимать ежедневно по 50 мл перед каждым приёмом пищи.
Для наружного использования
Эффективные рецепты:
- Вливать постепенно кефир в растёртый мелко мел, смесь поместить на поражённый участок, сверху наложить полиэтилен, шерстяную ткань. Средство использовать на ночь, убирать утром, оно помогает избавиться от болевого синдрома, снизить выраженность воспалительного процесса, активизировать кровообращение.
- Смешать в равном соотношении глицерин, мёд, спирт, йод, настаивать на протяжении 3 часов. Смесь использовать для растираний, средств активизирует процессы кровообращения, помогает избавиться от боли.
- 100 г вареного геркулеса смешать с 2 ст. л. мёда, смесь нанести на поражённые суставы, зафиксировать бинтом, рукавицами. Процедуру рекомендуется проводить на ночь, утром смыть.
Профилактика заболевания
Предотвратить деформации, деформирующий артроз лучезапястного сустава поможет поддержание мер профилактики, любые нагрузки должны дозироваться. Физическую активность следует поддерживать регулярно, начинать следует с простых упражнений. Важную роль играет также здоровый образ жизни, рацион питания, в него рекомендуется включить нежирные сорта мяса, рыбы, овощи, фрукты.
Ранняя диагностика заболевания осложнена из-за отсутствия выраженной симптоматики, поэтому болезнь выявляется на запущенных стадиях. Важную роль играет также соблюдение рекомендаций врачей.
Источник