Анаэробные инфекции костей и суставов и лечение
Среди всех заболеваний опорно-двигательной системы очень часто встречаются различные инфекции суставов и костей. Они способны провоцировать осложнения, распространяясь на соседние ткани, а потому нельзя игнорировать начальные симптомы. Своевременное лечение является важным условием для сохранения здоровья человека и полноценной двигательной активности.

Если игнорировать первые симптомы заболеваний сочленений, то это может привести к необратимым последствиям.
Симптомы и признаки
Для начала разберем подробнее: что такое суставная инфекция. Суть подобных заболеваний заключается в том, что в полость сочленения или окружающие его мягкие ткани проникают патогенные микроорганизмы. Они могут поражать костную ткань, что является очень серьезной проблемой.
Симптомы инфекции костей и суставов проявляются следующим образом:
- дискомфорт в пораженной области;
- нарастающие болевые ощущения;
- локальное повышение температуры, при распространении инфекции – общая гипертермия;
- покраснение кожи над суставом;
- отечность, скопление жидкости;
- развитие некротических процессов;
- проявления интоксикации организма (тошнота, общее недомогание);
- увеличение лимфоузлов;
- затруднение двигательной функции;
- искривление сочленения.
При пиогенном воспалении может наблюдаться побледнение кожи, локальное снижение температуры, гной просвечивается сквозь кожу, а при прорыве – выходит наружу.
Причины и провоцирующие факторы
Основной причиной инфекционных заболеваний опорно-двигательного аппарата являются патогенные микроорганизмы, в частности, вирусы и грибки. Самым распространенным провокатором является стрептококк.
Какие инфекции влияют на суставы:
- стрептококки;
- стафилококки;
- сальмонеллы;
- кишечная палочка;
- бруцеллы;
- грибкового происхождения;
- герпес;
- бледная трепонема (сифилис);
- вирусы оспы, краснухи, гепатита и т.д.
Они могут проникнуть в полость сустава как прямым, так и косвенным путем, то есть с кровотоком при наличии инфекции в организме.
Провоцирующими факторами заражения подобными заболеваниями являются:
- травмы, особенно открытые переломы;
- колотые и огнестрельные ранения;
- переохлаждение организма;
- ослабленный иммунитет;
- хирургические вмешательства;
- установка лигатур;
- инфекционные заболевания других систем организма;
- воспалительные процессы в окружающих мягких тканях.

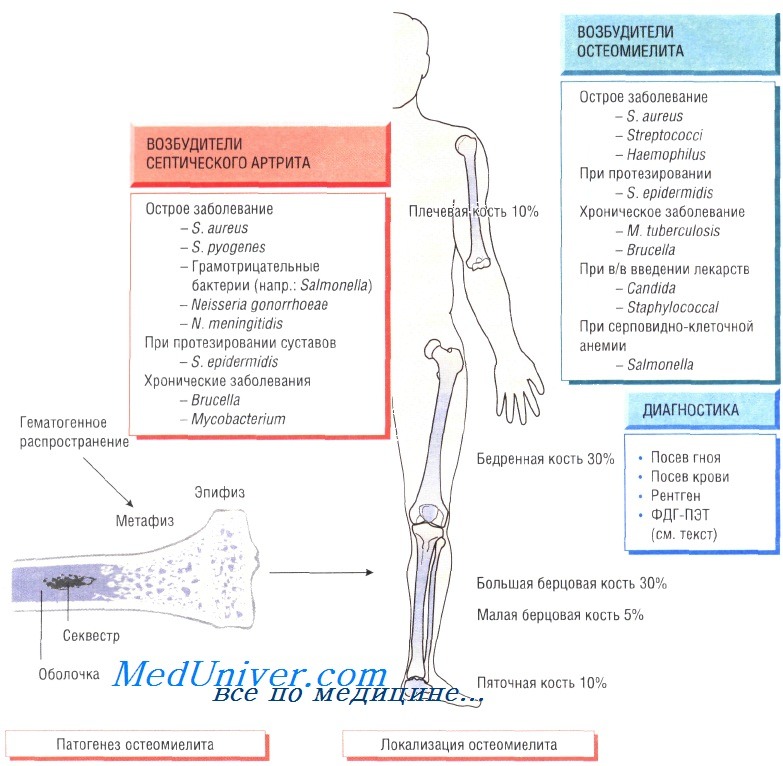
На диаграмме представлено вероятность возникновения остеомиелита в процентном соотношении от того или иного возбудителя.
Виды заболеваний
На основании того какие инфекции поражают суставы, можно выделить основные заболевания, которые встречаются чаще всего.
Рассмотрим их более подробно в таблице:
| Название и фото | Краткое описание |
| Малые воспалительные формы Падение человека на колено может привести к образованию абсцесса в данной области. | К этой группе относятся патологии, связанные с образованием некрупных локальных очагов воспаления. Чаще всего они провоцируются травмами или хирургическими вмешательствами. Например, инфекционное поражение коленного сустава после падения может привести к образованию абсцесса. |
| Тендинит
Осложнением тендинита может стать надрыв сухожилий. | Воспаление сухожилий, может охватывать участок, крепящийся к кости, или к мышце. Осложнением может стать разрыв или частичный надрыв сухожилия. |
| Синовит
Часто инфекционное воспалительный процесс в сочленениях сопровождается синовитом. | Воспаление синовиальной оболочки. Сопровождается повышенной секрецией синовиальной жидкости, что выражается в образовании выпота. |
| Бурсит
При бурсите в суставной сумке часто скапливается серозный либо гнойный эксудат. | Воспаление суставной сумки, при этом происходит скопление серозного или гнойного экссудата, иногда с кровянистыми примесями, в зависимости от типа возбудителя заболевания. |
| Артрит
К артриту могут приводить различные инфекции в организме. | Общее название воспалительных заболеваний суставов. Может быть как самостоятельной патологией, так и сопровождать другие патологии организма. |
| Водянка
При гидартрозе происходит избыточное скопление жидкости в сочленении. | Водянка сустава известна также, как гидрартоз. В результате развития воспалительного процесса происходит скопление жидкости в полости суставного сочленения. |
| Ревматоидный артрит
Провоцирующим фактором для ревматоидного артрита часто становятся различные инфекции. | Преимущественно является следствием аутоиммунных нарушений в организме, но часто провоцирующим их фактором становятся именно инфекции. |
Остеохондроз | Происходит дистрофическое изменение хрящевой ткани, что также может быть спровоцировано проникновением инфекции в сустав. Чаще всего страдает позвоночник. |
| Остеомиелит
При остеомиелите происходит разрушение костных тканей, может сопровождаться серьезными осложнениями вплоть до летального исхода. | Затрагиваются кости и костный мозг, чаще всего под влиянием пиогенных микроорганизмов происходит гнойно-некротическое разрушение пораженных участков. |
Диагностика
При появлении первых симптомов проблем с опорно-двигательным аппаратом необходимо немедленно обратиться в больницу. Только врач сможет установить точный диагноз и назначить необходимое лечение, что предотвратит развитие осложнений.
Чтобы определить какие инфекции, поражающие суставы, являются провокаторами болезни в конкретном случае, необходимо провести ряд лабораторных исследований.
Сюда входят:
- анализ крови общий;
- биохимический анализ крови;
- пункция содержимого сустава с дальнейшим бактериологическим исследованием.
Дополнительно проводятся тесты на восприимчивость выявленных микроорганизмов к определенным типам антибиотиков.
Для того чтобы определить тип заболевания, а также масштабы распространения воспалительного процесса, пациенту назначаются дополнительные инструментальные исследования:
- УЗИ сустава;
- рентгенография;
- КТ;
- МРТ;
- сцинтиграфия;
- артроскопия.
Участки воспаления, особенно если гнойные скопления, на диагностических снимках будут выглядеть затемненными. Самыми точным методом является томография, так как она позволяет более подробно рассмотреть состояние кости и окружающих ее мягких тканей.
Методы лечения
Инфекционные поражения коленных суставов и других особо подвижных участков опорно-двигательного аппарата требуют временной иммобилизации. Это позволит уменьшить боли и отечность, а также предотвратит усугубление проблемы.
Инструкция относительно дальнейшего лечения зависит от того какой именно диагноз был установлен в ходе проведенного обследования.
Для полноценной терапии могут использоваться такие направления:
- Прием медикаментов. Для снятия воспаления требуются нестероидные противовоспалительные и кортикостероидные средства. Они облегчают симптомы и снимают болевые ощущения. Для борьбы непосредственно с самой инфекцией подбирается подходящий антибиотик, противовирусный или противогрибковый препарат. При наличии ран обязательна регулярная антисептическая обработка. Лекарства используются в виде таблеток, инъекций, внутривенный инфузий, а также в форме мазей и кремов для локального воздействия на очаг проблемы.
- Физиотерапия. После устранения инфекции и снятия воспаления можно приступать к проведению вспомогательных терапевтических процедур с использованием специального оборудования и лекарственных препаратов. Чаще всего применяются электрофорез, магнитная терапия, УВЧ и т.д.
- Хирургическое вмешательство. Инфекционные заболевания довольно часто сопровождаются нагноением и некрозом тканей, что требует санации и проведения артропластики. В реабилитационном периоде важно не допустить повторного занесения в рану патогенных микроорганизмов.
- Народные средства. После снятия острых проявлений воспаления традиционными методами можно обратиться к народным рецептам. Их цена минимальная, но с их помощью можно стимулировать восстановление тканей. Для укрепления иммунитета рекомендуется пить травяные отвары: лист малины, зверобой, ромашка. К больному суставу прикладывают тертый сырой картофель, капустный лист, облепиховое масло.
- ЛФК. Для восстановления нормальной двигательной способности после прохождения основного курса лечения необходима физическая реабилитация. Для этого рекомендуется выполнять специальные упражнения, специально подобранные для пациента, в зависимости от состояния его здоровья. Они укрепляют атрофированные мышцы и связки, повышают запас гибкости, стимулируют кровообращение и увеличивают амплитуду движений в суставе. Все это необходим для полноценной регенерации тканей.
Профилактические мероприятия
Для того чтобы снизить вероятность развития подобных заболеваний, необходимо уделить особое внимание их профилактике, особенно если имеется повышенный риск проникновения патогенных микроорганизмов.
Рекомендуется выполнять следующие мероприятия:
- защита от переохлаждения;
- предотвращения травматических повреждений;
- соблюдение гигиенических норм при наличии ран на теле, проведение регулярной антисептической обработки;
- прохождение профилактического антибактериального курса по показаниям врача;
- соблюдение мер предосторожности в реабилитационном периоде после проведение хирургических вмешательств, в частности процедуры остеосинтеза;
- общее укрепление иммунитета;
- своевременное лечение простудных и прочих заболеваний инфекционно-вирусной природы;
- если ранее была обнаружена инфекция в суставах, не затягивайте с лечением, пока патологический процесс не распространился на костную ткань.
Для того чтобы узнать больше об инфекциях суставов и костей смотрите видео в этой статье.
Источник
Инфекционные заболевания костей и суставов — остеомиелиты и артриты: причины, диагностика, лечениеОстеомиелит (инфекция костной ткани) возникает в результате гематогенного распространения инфекции или поражения кости вследствие заболеваний суставов, а также после травмы и хирургического вмешательства. Образование гноя способствует развитию ишемии и некроза тканей. Омертвевшую часть кости называют секвестром. Вокруг очага инфекции происходит формирование новой костной ткани (оболочки). У детей чаще всего отмечают поражение метафизов трубчатых костей (бедренной, большеберцовой и плечевой). У взрослых также может развиться остеомиелит позвоночника. В 90% случаев в роли возбудителя остеомиелита выступает Staphylococcus aureus, реже — Streptococcus pyogenes (4%), Haemophilus influenzae (4%), Escherichia coli, Mycobacterium tuberculosis и микроорганизмы родов Salmonella и Brucella. У пациентов с серповидно-клеточной анемией чаще всего диагностируют сальмонеллёзную этиологию заболевания. Клинические признаки остеомиелита. У пациентов отмечают гипертермию и болевой синдром, причём у некоторых из них (особенно в молодом возрасте) боль чётко не локализована. Дети часто перестают двигать поражённой конечностью (псевдопаралич). При прогрессировании заболевания наблюдают отёчность мягких тканей, сопровождающуюся образованием полостей. При отсутствии необходимого лечения и поздней диагностики возникают патологические переломы. Кроме того, повышается риск развития хронической формы остеомиелита. Очень часто очаги острой или хронической инфекции возникают вокруг инородных тел (хирургические нитки, осколки при травме). Диагностика остеомиелита. Изменения, определяемые при радиологических исследованиях, возникают только на поздних стадиях болезни, когда происходит деминерализация костей. Сцинтиграфия позволяет обнаружить инфекцию, но не дифференцировать инфекционный и воспалительный процессы. Наиболее чувствительный метод — позитронно-эмиссионная томография с использованием фтордеоксиглюкозы (ФДГ-ПЭТ). Большое значение имеет посев образцов крови пациента, хотя на ранних стадиях инфекции результат может быть отрицательным. Для идентификации возбудителя и определения его чувствительности к антибиотикам осуществляют посев гноя, отобранного при помощи иглы или прямой биопсии. Лечение остеомиелита. Основной метод лечения — дренирование и иссечение секвестра. Эмпирическую антибиотикотерапию (флуклоксациллин и фузидовая кислота) необходимо начинать как можно быстрее, не дожидаясь результатов посева, так как в большинстве случаев заболевание вызывают стафилококки и стрептококки. Другие препараты (ципрофлоксацин) назначают при выделении чистой культуры сальмонелл или подозрении на сальмонеллёзную инфекцию у пациентов с серповидно-клеточной анемией. Лечение продолжают до очевидного выздоровления и исчезновения признаков воспаления (около 6 нед).
Хронический остеомиелитПри неправильном лечении, а также после хирургической операции или травмы болезнь переходит в хроническую форму. С внедрением в клиническую практику протезирования у пожилых людей всё чаще обнаруживают хронический остеомиелит, связанный с контаминацией протезов слабовирулентными микроорганизмами (коагулаза-отрицательными стафилококками). У 50% больных возбудителем становятся Staphylococcus aureus, в остальных случаях чаще — грамотрицательные бактерии (рода Pseudomonas, Proteus и Е. coli). Основные симптомы — постоянный болевой синдром, отёк, деформация тканей и хронические выделения из свищей. Для диагностики необходимо выполнить посев гноя, отобранного в асептических условиях. Залогом эффективного лечения считают правильно подобранную антибактериальную терапию и успешное выполнение хирургического вмешательства. При возникновении инфекции в месте установки протеза его необходимо удалить (для эффективности лечения). Гнойный артритГнойный артрит обычно возникает на фоне бактериемии, при этом в 95% случаев возбудителем являются S. aureus и S. pyogenes. Кроме того, в этиологии заболевания участвуют кишечные бактерии, сальмонеллы, бруцеллы, Neisseria gonorrhoeae, Н. influenzae, Borrelia burgdorferi, Pasteurella и M. tuberculosis. Чаще происходит поражение крупных суставов (например, коленного), но нередко отмечают инфекции плечевого, тазобедренного, голеностопного, локтевого и запястного суставов. Очень часто заболевание возникает при протезировании суставов, когда во время операции или в результате гематогенного распространения на протезе развиваются микроорганизмы, входящие в состав микрофлоры кожи (обычно S. aureus или Staphylococcus epidermidis). Источник инфекции может быть на удалённом расстоянии от места развития артрита. Клинические признаки гнойного артрита. У детей болезнь начинается с внезапного повышения температуры, возникновения боли и отёчности, затрудняющих движения в поражённом суставе. У взрослых артрит может развиваться постепенно. В ряде случаев в анамнезе есть указания на заболевания мочевыводящих путей или сальмонеллёз. Другие характерные симптомы — развитие целлюлита или появление сыпи (например, сыпь при гонококковой инфекции). Перед установлением диагноза необходимо исключить такие заболевания, как ревматоидный артрит, остеоартрит, подагра, псевдоподагра и реактивный артрит. Для диагностики выполняют пункцию сустава. Проводят бактериологическое исследование суставной жидкости (окраска по Граму), возможно повышение количества лейкоцитов. Результаты посева оценивают через 48 ч. При подозрении на бруцеллёз для посева отбирают образцы костного мозга пациента. Лечение следует начинать с внутривенного введения антибиотиков, эффективных в отношении определённого или предполагаемого возбудителя. Затем продолжают курс антибактериальной терапии (приём препаратов внутрь) до 6 нед. Иногда необходима пункция и промывание сустава. Вирусный артритНекоторые вирусы (например, вирус краснухи, паротита и гепатита В) могут стать причиной артрита. Артрит, вызванный вирусом краснухи (чаще наблюдается у женщин), развивается через несколько дней после возникновения сыпи. Некоторые альфавирусы способны вызывать тяжёлые заболевания костей и суставов. Иногда артрит возникает вследствие иммунной реакции на возбудителя в периоде реконвалесценции некоторых инфекционных заболеваний (например, после менингококковой инфекции, шигеллёза или хламидиоза). При хламидиозе возможно развитие синдрома Рейтера — сочетание увеита и артрита. Инфекции суставов после протезированияСуставные протезы могут подвергнуться микробной контаминации во время операции и при гематогенном распространении инфекции. Возбудителями обычно становятся низковирулентные микроорганизмы (например, S. epidermidis). Тяжёлые последствия наблюдают в результате инфекции, вызванной S. aureus (особенно его метициллинрезистентны-ми штаммами). Для лечения назначают внутривенное введение антибактериальных препаратов (по результатам исследования чувствительности микроорганизмов к антибиотикам). В связи с развитием инфекции суставной протез необходимо удалить, при этом следует соблюдать меры предосторожности для недопущения распространения инфекции. Пациентам, которым предстоит протезирование суставов, назначают курс профилактической антибиотикотерапии препаратами, эффективными в отношении S. aureus. — Вернуться в раздел «Микробиология» Оглавление темы «Инфекционные болезни»:
|
Источник
Анаэробные инфекции доставляют больному немало хлопот, так как их проявления острые и эстетически неприятные. Провокаторами этой группы заболеваний являются спорообразующие или неспорообразующие микроорганизмы, которые попали в благоприятные для жизнедеятельности условия. Инфекции, вызванные анаэробными бактериями, развиваются стремительно, могут поражать жизненно важные ткани и органы, поэтому их лечение необходимо начинать сразу после постановки диагноза, чтобы избежать осложнений или летального исхода.
Характеристика
К анаэробным инфекционным заболеваниям относятся патологии, вызванные спорообразующими, а также неспорообразующими микробами, попавшими в среду с низким содержанием кислорода либо вовсе без него. В таком случае их метаболические процессы активизируются, они начинают активно размножаться, а у больного появляются симптомы инфекции.

Отличием инфекционных процессов, вызванных анаэробными микроорганизмами, является то, что в клинических проявлениях преобладают сильная эндогенная интоксикация и гнилостный характер экссудата – жидкости, выделяющейся из мелких сосудов в области воспаления.
Из-за устойчивости анаэробов ко многим внешним факторам после попадания в благоприятную среду они начинают очень быстро размножаться. Из-за этого в ранах могут проявляться газообразующие процессы – так выделяются продукты жизнедеятельности некоторых бактерий. Стремительное развитие инфекции приводит к накоплению большого количества токсичных метаболитов анаэробов в тканях больного, поэтому со временем начинается обширный некроз тканей – именно этот фактор повышает летальность при таких патологиях.
Патогенные микроорганизмы
Большинство возбудителей острых анаэробных инфекций входят в состав нормофлоры кожи, слизистых рта и носа, органов пищеварительной, мочеполовой систем. Но размножение этих бактерий сдерживает несколько факторов: во-первых, в привычных местах их обитания слишком много кислорода, а во-вторых, иммунная система подавляет развитие тех, кто все-таки смог приспособиться к условиям среды.
Возбудителей анаэробных инфекций можно подразделить на группы:
- облигатные (клостридиальные и неклостридиальные формы);
- факультативные (палочки, шигеллы, кокки, иерсинии).
В первом случае возбудители анаэробной инфекции попадают чаще в открытые раны с землей или грязной водой, их размножение приводит к обширному некрозу ткани, большому количеству гнойных выделений. Вторая группа бактерий может активно размножаться в полностью бескислородных условиях или в присутствии небольшого его количества.
Бороться с облигатными анаэробными бактериями сложнее, так как в эту группу входят клостридии, которые способны образовывать эндоспоры, а с их помощью они легко переживают любые неприятные условия.
Дополнительная классификация
В зависимости от того, каким путем была получена анаэробная инфекция, классификация патологий может быть следующей:
- раневые (анаэробы проникают в ткани через раны с землей или водой);
- постоперационные (бактерии попадают в организм при нестерильных условиях во время операции);
- физиологические (бактерии проникают в ткани из-за нарушения анатомических барьеров вследствие ишемии, атеросклероза или некроза);
- посттерапевтические (возникают после нерационального применения антибиотиков для подавления роста аэробных микроорганизмов).
Локализация инфекции
В зависимости от выбранной локализации в организме анаэробы могут вызвать различные заболевания, для которых будут общими некоторые симптомы, описанные в следующем разделе. Наиболее опасными считаются поражения бактериями центральной нервной системы и костной ткани. В этих местах микроорганизмы вызывают необратимое отмирание тканей, сопровождающееся сильными болями и утратой функциональности.

Инфекции ЦНС
Острая анаэробная инфекция, развившаяся в тканях или жидкости головного мозга, провоцирует абсцесс мозга, менингит и субдуральную эмпиему. Заболевания развиваются стремительно, способствуя быстрому отмиранию нервных клеток, пациент при этом чаще всего впадает в кому из-за нарушения регуляции функционирования организма.
Вылечить инфекции центральной нервной системы сложнее всего, они имеют высокий процент смертности, а большинство выживших пациентов страдают от тяжелых осложнений.
Инфекция костей и суставов
Попасть в костную и хрящевую ткань бактериям довольно тяжело, происходит это чаще всего при переломах, либо инфекция добавляется вторично к уже имеющимся патологиям костей и суставов. Анаэробы в этой части организма провоцируют развитие гнойного артрита и остеомиелита. Эти заболевания вызывают сильные боли, нарушают двигательную активность тела и приводят к быстрой деградации тканей.
Если же инфекция доберется до костного мозга, то у человека значительно снизится иммунитет, а также уменьшится производство эритроцитов и тромбоцитов, что приведет к анемии и плохой свертываемости крови.
«Выгнать» инфекцию из костной и хрящевой ткани практически невозможно, так как эти части тела напрямую не омываются кровью, активные вещества антибактериальных препаратов до них не дойдут.
В таком случае заболевание можно назвать «анаэробная хирургическая инфекция», так как помочь пациенту может только операция по удалению пораженных участков кости или сустава и замене их на импланты.
Инфекции головы и шеи
В области головы и шеи анаэробные микроорганизмы могут вызывать следующие патологии:
- флегмону шеи;
- пародонтальный абсцесс;
- синусит;
- ангину Людвига;
- средний отит.
Из-за того что в области шеи находится много лимфатических сосудов, анаэробы, вызывающие инфекцию в этой зоне, провоцируют отек и увеличение лимфоузлов. Помимо этого, нарушается передача нервных сигналов от головного мозга, а также ухудшается питание кровью головного мозга, из-за чего возникают головные боли, тошнота.

Инфекции половой системы
Анаэробные микроорганизмы могут поселяться в половой системе, вызывая такие заболевания:
- бартолинит;
- сальпингит;
- аднексит;
- эндометрит;
- пельвиоперитонит.
Опасностью инфекций половых путей является то, что они дают осложнения в виде остаточной рубцовой ткани, хронической инфекции или некроза тканей, поэтому после них пациенты часто становятся бесплодными. Иногда бактерии быстро добираются до яичников и яичек, вызывая в них необратимые разрушения тканей, из-за чего их приходится удалять.
Инфекции дыхательных путей и плевры
Одними из излюбленных мест обитания анаэробов являются дыхательные пути и легкие, там они провоцируют такие патологические процессы:
- аспирационную пневмонию;
- абсцесс легких;
- эмпиему плевры;
- острую пневмонию;
- перитонит;
- воспаление селезенки;
- абсцесс брюшной полости.
Гнилостная инфекция быстро распространяется в плевре и плевральной жидкости, продуцируя большое количество токсинов, из-за которых начинается абсцесс и сильный отек. Если анаэробные микроорганизмы поселились в тканях легких, у больного затрудняется дыхание, появляется большое количество выделений, и постоянно держится высокая температура.

Инфекции кожи и мягких тканей
Анаэробная раневая инфекция является одной из самых распространенных, ведь человек почти каждый день повреждает кожу, не замечая этого. Если в глубокую ранку попадет грязная вода или земля, то с ней могут перенестись анаэробные микроорганизмы, которые быстро начнут размножаться и спровоцируют такие патологии:
- газовую гангрену;
- клостридиальный целлюлит (бактерии нарушают отток лимфы в коже, из-за чего появляются местные отеки);
- абсцессы дермы и мышц;
- некротизирующий фасциит.
Анаэробная бактерия вызывает острое воспаление кожи или мускулатуры, в них накапливается большое количество токсичных отходов, из-за чего ткани начинают темнеть и отмирать. Но эта форма инфекции легче всего поддается лечению, так как бактерия не прячется внутри организма, убить ее может внешний антисептик.
Симптомы анаэробной инфекции
Инкубационный период заболеваний, вызванных анаэробами, составляет от нескольких часов до 3-4 дней в зависимости от вида и локализации бактерии, после этого появляются первые признаки патологии. Для анаэробной инфекции характерны острые симптомы, которые помогут врачу ее определить:
- общая интоксикация организма, из-за которой появляется постоянная тошнота, головокружение;
- если гнилостная инфекция поселилась внутри организма, у больного быстро поднимается и держится высокая температура;
- появляется лихорадка с ознобом, ломотой в костях и сонливостью;
- понижается давление, особенно этот симптом заметен при инфицировании ЦНС;
- из-за скачков давления появляется тахикардия, тахипноэ и отечность;
- гемолитическая анемия (этим симптомом отличается инфекция костей, так как из-за нее нарушается синтез эритроцитов);
- если гнилостная инфекция поражает кожу, то она темнеет, появляются крупные фурункулы или раны, заполненные гноем;
- в пораженных тканях накапливается экссудат, который имеет серозно-геморрагическую или гнойную жидкую консистенцию, а также ужасный запах;
- больной чувствует сильную режущую или тянущую боль в пораженной инфекцией области.
Диагностика анаэробной инфекции
Перед началом лечения важно определить точно, анаэробный или аэробный микроорганизм вызвал инфекцию, а для этого недостаточно только внешней оценки симптомов. Методы определения инфекционного агента могут быть разными:
- бактериальный посев плевральной жидкости, экссудата, крови или гнойных выделений;
- окраска по Граму взятых мазков;
- иммуноферментный анализ крови (эффективность и скорость этого метода высокая, как и цена);
- рентгенография (этот метод наиболее эффективен при диагностике инфекции костей и суставов);
- ПЦР.
Лечение анаэробной инфекции
Если у больного развилась анаэробная инфекция, лечение должно быть неотложным, так как бактерии быстро размножаются и отравляют ткани организма. Методика терапии зависит от того, где локализовалась гнилостная инфекция. В случае поражения внутренних органов или костей и суставов требуется помощь хирургии, так как пораженные участ?